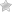Хирургическую операцию, во время которой удаляют 2/3 или 3/4 пораженного желудка, называют резекцией. Эта процедура травматична, поэтому ее назначают только в самых крайних случаях, когда другое лечение не может помочь.
Когда происходит резекция желудка, то иссекается пораженная часть органа, а затем происходит восстановление непрерывности между двенадцатиперстной кишкой и культей. Давайте разберемся, насколько эффективна данная операция.
Что такое резекция желудка?
Резекция (удаление) желудка (код по международной классификации болезней К91.1) необходима, когда становятся бессильны консервативные методы лечения. Ее назначают пациентам, у которых диагностирован рак, язвенная болезнь, полипы и другие заболевания желудочно-кишечного тракта. Операция на желудке проводится в нескольких вариантах:
- Частичная резекция нижней части желудка, когда сохраненная часть соединяется с двенадцатиперстной кишкой.
- Частичная резекция верхней части желудка, когда иссекается верхняя область, которая вовлечена в патологический процесс, а затем производится последующее соединение пищевода с нижней частью органа.
- Рукавная (продольная) гастропластика, Эту разновидность операции применяют при лечении ожирения, когда удаляют большую часть желудка с сохранением естественных соединений двенадцатиперстной кишки и пищевода.
- Полная резекция желудка, когда удаляют весь орган, а затем осуществляют соединение между двенадцатиперстной кишкой и конечной частью пищевода.
Показания к хирургическому вмешательству
Абсолютными показателями к резекции являются злокачественные опухоли желудка, когда операция дает шанс больному на продление жизни. Врачи назначают хирургическое вмешательство, когда длительно не заживают язвы, понижена кислотность желудочного сока или происходят тяжелые рубцовые изменения, которые дают ярко выраженную клиническую картину.
Рак желудка
Все органы человеческого тела состоят из клеток, которые растут и делятся, когда нужны новые клетки.
Но иногда этот процесс нарушается и начинает протекать по-другому: клетки начинают делиться, когда организм в этом не нуждается, а старые клетки не умирают.
Происходит накопление дополнительных клеток, образующих ткань, которую врачи называют опухолью или новообразованием. Они могут быть доброкачественными или злокачественными (раковыми).
Рак желудка начинается во внутренних клетках, но со временем вторгается в более глубокие слои. В этом случае опухоль может прорастать в соседние органы: пищевод, кишечник, поджелудочную железу, печень. Причины злокачественного новообразования желудка разделяют на несколько видов:
- плохое питание, особенно связанное со злоупотреблением жареной, консервированной, жирной и острой пищей;
- курение и алкоголь;
- хронические заболевания желудочно-кишечного тракта: язва, гастриты;
- наследственная предрасположенность;
- гормональная активность.
Тяжелая язва желудка
Язвой называют дефект слизистой оболочки желудка. Язвенная болезнь характеризуется периодическими обострениями, особенно в весенне-осенний период.
Главной причиной развития заболевания являются частые стрессы, напрягающие работу нервной системы, которая вызывает мышечные спазмы в желудочно-кишечном тракте.
В результате такого процесса происходит сбой в питании желудка, а желудочный сок оказывает пагубное влияние на слизистую оболочку. Другие факторы, приводящие к развитию язвенной болезни:
- нарушенный режим питания;
- хронический гастрит;
- генетическая предрасположенность;
- длительный прием медикаментов.
При хронической язве желудка происходит на слизистой оболочке органа образование язвенных дефектов. Резекция этих патологий выполняется при развитии осложнений заболевания, когда отсутствует эффект от консервативной терапии, возникает кровотечение, развитие стеноза. Это самый травматический вид хирургического вмешательства при язве желудка, но и самый эффективный.
Лапароскопическая резекция при ожирении
Лапароскопическая хирургия – это эндоскопический способ операции на желудке, который выполняется через проколы в брюшной полости специальным инструментом без широкого разреза.
Такая резекция проводится с наименьшей травматичностью для пациента, а косметический послеоперационный результат намного лучше.
Показанием к лапароскопической резекции желудка является крайняя стадия ожирения, когда ни лекарства, ни строгая диета пациенту уже не помогает.
При ожирении происходит нарушение обмена веществ, а когда процессом похудения уже нельзя управлять, врачам приходится убирать часть желудка, после чего больной избавляется от проблемы, худеет и постепенно возвращается к повседневной жизни. Но самое большое преимущество лапароскопии – это восстановление нормального обмена веществ, снижение риска проявления атеросклероза, и ишемических болезней сердца. Смотрите в видео, как проводится лапароскопическая резекция желудка:
Техника операции
Проведение резекции желудка – это технически сложный процесс, а чтобы не столкнуться с послеоперационными воспалениями, появлением рубцов и других осложнений, следует относиться серьезно к выбору медицинского учреждения и к квалификации хирургов.
Выбор техники операции зависит от степени поражения органа, состояния больного, его возрастных, анатомических и других особенностей.
Все виды резекции проводятся под общим наркозом, а продолжительность оперативного вмешательства на желудке не превышает трех часов.
Основные способы проведения операции
Существует множество разных вариантов резекции и восстановления желудка. Впервые провел подобную операцию Теодор Бильрот еще в 1881 году, а 1885 он же предложил еще один способ восстановления работы желудочно-кишечного тракта.
Эти операции на желудке применяются до сих пор, но на сегодняшний день они модернизированы и упрощены, поэтому доступны для большого круга практикующих хирургов.
Вид операции врач подбирает индивидуально в каждом случае, но чаще применяют:
- Субтотальную дистальную резекцию, когда очаг поражения расположен в пилороантральной части нижней трети желудка (вся малая кривизна).
- Субтотальную проксимальную резекцию, проводимую при раке желудка 1 и 2 степени, когда удаляется малый сальник, лимфоузлы, малая кривизна и участок большого сальника.
- Гастрэктомию, которая проводится при наличии первично-множественной опухоли или при инфильтративном раке, расположенным в среднем отделе желудка. Удалению подлежит весь орган, а между пищеводом и тонкой кишкой накладывается анастомоз.
Резекция желудка по Бильрот 1 – это иссечение 2/3 органа, когда сохраняется физиологический путь движения пищи с участием экскрета поджелудочной железы и желчи. Во время хирургического вмешательства соединяется соустье двенадцатиперстной кишки и желудка конец в конец. Применяют этот способ при полипах, малигнизированных язвах, небольших раковых опухолях желудочного антрального отдела.
По Бильрот 2
При резекции по Бильрот 2 удаляется обширная часть глухой культи двенадцатиперстной кишки и желудка, передний и задний анастомоз (соединение двух органов).
После этой операции нарушается физиологический путь движения пищи – она поступает сразу в тощую кишку, возможно забрасывание желчи и нарушение анастомоза.
Резекция по Бильрот 2 имеет больше показаний, так как она выполняется на язвах желудка любой локализации и при раке, поскольку дает врачу возможность выполнить обширное удаление органа до 70 %.
По Гофмейстеру-Финстереру
Методика Гофмейстера-Финстерера – это модифицированный вариант Бильрот 2, который предусматривает резекцию не менее 2/3 органа при язвенной болезни. Во время операции удаляют всю секреторную зону, после чего двигательная функция желудка претерпевает значительные изменения: ослабевает перистальтика, функция привратника, который обеспечивает постепенную эвакуацию пищи, вообще выпадает.
По Ру
Метод Ру – это удаление части органа с У-образным гастроэнтероанастомозом. В этом случае пересекается тощая кишка, а ее дистальный конец ушивают и соединяют с нижней третью желудочной культи. Это тоже модификация Бильрот 2, которая показана при дуоденогастральном рефлюксе эзофагите, который характеризуется забросом содержимого двенадцатиперстной кишки в желудок.
По Бальфуру
Способ Бальфура – это накладывание желудочно-кишечного соединения на длинной петле тощей кишки.
Этот метод предотвращает патологические изменения в органах желудочно-кишечного тракта, а также применяется при очень высокой резекции по поводу язвенной болезни или невозможности подшивания другим способом из-за анатомических особенностей культи желудка. Резекция по Бальфуру ликвидирует промежуток между коленами тощей кишки, что исключает в дальнейшем возникновение кишечной непроходимости.
Процесс реабилитации после операции
Как после любого хирургического вмешательства, так и после резекции желудка возникают всяческие осложнения и риски развития негативных симптомов: перитонит, кровотечение, анемия, рефлюкс-эзофагит, демпинг-синдром.
Средняя продолжительность нахождения пациента в стационаре после операции составляет от 2 до 3 недель, а сидеть больной может уже на 5-6 день после резекции.
По рекомендации врача физическая активность должна быть ограничена некоторое время, а в течение 4-6 месяцев следует носить бандаж. Полное восстановление функций ЖКТ происходит через 3-5 лет.
Диета и питание после резекции
После удаления части желудка питание должно быть откорректировано, ведь пища очень быстро после резекции поступает из пищевода в тонкий кишечник, поэтому во время еды не всегда будет происходить полноценное всасывание полезных веществ. Избежать осложнений после операции на желудке помогут следующие правила питания:
- принимать пищу до 6 раз в день;
- кушать не спеша, тщательно пережевывая пищу;
- ограничить блюда, содержащие легкоусвояемые углеводы: мед, сахар, варенье;
- чай, молоко, кефир и другие напитки следует употреблять не ранее, чем через 30 минут после еды, чтобы не перегружать желудок;
- особое значение следует придавать животным белкам, которые содержатся в курице, яйцах, рыбе, сыре, твороге и витаминам, содержащимся в овощах, фруктах, ягодах, травяных отварах.
В первые 3 месяца после резекции нужно делать особенный акцент на питании, ведь в это время происходит приспособление пищеварительной системы к новым условиям существования.
В это время надо употреблять в пищу преимущественно протертые или измельченные продукты, приготовленные на пару.
Рекомендуемые блюда: супы на овощном бульоне, протертые молочные каши, овощные суфле, фруктовые пудинги, паровые омлеты, цельное молоко, сметанные соусы, некрепкие кофе со сливками и чай с молоком.
Примерное меню
В первые дни после резекции рекомендуется:
- 1 й день: полное голодание;
- 2 й день: фруктовый кисель, несладкий чай, минеральная вода без газа каждые 3 часа по 30 мл;
- 3 и 4 дни: яйцо всмятку, 100 мл несладкого чая, рисовая каша, мясной крем-суп, отвар шиповника, творожное суфле;
- 5 и 6 дни: паровой омлет, чай с молоком, протертая гречневая каша, протертый рисовый суп, мясные кнели на пару, морковное пюре, фруктовый кисель;
- 7 й день: жидкая рисовая каша, 2 яйца всмятку, творожное суфле без сахара, протертый овощной суп, мясные паровые котлеты, рыбное филе на пару, картофельное пюре, кисель, сухари из белого хлеба.
Отзывы о самочувствии после резекции
Татьяна 38 лет г. Воронеж:
После резекции, когда на фоне язвы удалили 2/3 желудка, я спасалась детскими консервами, перемолотой вареной телятиной и геркулесовой кашей. Спустя 2 месяца попробовала немного водочки, а после 8 месяцев стала кушать все, но ограничиваю соленое и жареное, ведь при недавнем обследовании нашли камни в желчном пузыре. Жизнь продолжается!
Павел 43 года г. Уфа:
Три года назад сделали резекцию, удалив весь желудок и часть пищевода из-за раковых образований. Потом 3 химии прошел, похудел на 23 кг, думал, умру. Через 4 месяца пошел на поправку – набрал 10 кг, постепенно стал кушать все, кроме жареного – после него начинается спазм пищевода. Дали 2 группу инвалидности, а сейчас я даже нашел работу: сторожем подрабатываю.
Юлия 27 лет г. Курск:
В декабре прошлого года сделали мне резекцию всего желудка, а сентябре только замуж вышла, детей планировали. Почти год прошел, я чувствую себя нормально, если не ем жирное, жареное, кислое и сладкое, но это для меня трудно, ведь до этого любила вкусно приготовить и покушать. Врачи сказали, что детей я могу иметь, только позже, через 5 лет, когда полностью восстановятся все функции ЖКТ.
192
Была ли эта статья полезной?
- Да
- Нет
- 0 человек ответили
Спасибо, за Ваш отзыв!
человек ответили
Что-то пошло не так и Ваш голос не был учтен.
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник: https://sovets24.ru/192-rezektsiya-zheludka.html
Резекция желудка
- Наличие добро- и злокачественных.
- Язвенные кровотечения.
- Травмы желудка.
- Сужение привратника.
- Полипы и хронические язвенные поражения.
- Индекс массы тела более 35.
Классификация методов резекции
В зависимости от местоположения части желудка, которую планируют оперировать, выделают дистальную и проксимальную резекции.
Сегодня крайне редко для вмешательства делают широкий разрез на теле – все чаще проводится лапароскопическая резекция. Изобретателем первоначального вида такой операции является Теодор Бильрот.
Современные врачи до сих пор используют методы, которые показала резекция желудка по Бильрот 1, однако она является достаточно травматичной.
Процедура резекции модернизирована и упрощена. Из-за этого провести такую операцию удается широкому кругу специалистов.
После операции работа пищеварительного тракта восстанавливается благодаря наложению анастомоза между двенадцатиперстной и культей желудка.
Вид хирургического вмешательства определяется показаниями для операции и индивидуальными особенностями организма. Выделают следующие техники:
- Дистальная резекция желудка – удаление более 60% нижней части этого органа, при котором создается искусственный пилорический сфинктер.
- Продольная резекция желудка, когда создается инвагинационный клапан.
- Продольная резекция желудка, когда создается клапана-створки из слизистой.
- Дистальная субтотальная резекция желудка, когда создаются клапана на двенадцатиперстной кишке.
- Проксимальная резекция желудка, когда создается клапанный эзофагогастроанастомоз.
- Проксимальная субтотальная резекция желудка.
- Резекция желудка по Бальфуру с созданием клапана.
Возможные осложнения
Во время послеоперационного периода резекции желудка у человека часто возникает ряд негативных последствий. Чаще всего у них открывается кровотечение из-за низкого качества швов.
В таком случае проводится отдельное хирургическое вмешательство. Нередко у людей нередко формируется рефлюкс, когда содержимое забрасывается в пищевод.
Это вызывает не только истончение стенок слизистой, но и серьезную изжогу.
Чтобы минимизировать возникновение такого осложнения, на некоторое время снижается любая нагрузка на желудок. Для этого придерживайтесь особого рациона, а также исключите любые физические нагрузки. Для снижения риска возникновения изжоги принимают противоязвенные препараты, которые угнетают желудочную секрецию. Обычно длительность такой терапии составляет 2-3 месяца.
Не допустить развития осложнений после резекции желудка поможет длительный прием витаминных комплексов. Сразу после вмешательства человек начинает стремительно терять массу тела, из-за чего формируется авитаминоз.
Также назначаются и другие лекарственные средства – все это определит лечащий врач на основе данных анализа крови.
Если в ближайшем будущем после резекции женщина планирует беременность, назначаются препараты на основе фолиевой кислоты.
Анастомозит
Анастомозит – воспаление слизистой вблизи анастомоза. Данная проблема проявляется в виде частых приступов рвоты, постоянной тяжестью и болью в желудке.
Также у человека наблюдается резкое снижение массы тела – он теряет около 10 кг всего за несколько месяцев. Наиболее опасным последствием анастомозита является сужение пищевода, что приводит к нарушению проходимости ЖКТ.
Чтобы решить эту проблему, проводится повторное хирургическое вмешательство.
Демпинг-синдром
Демпинг-синдром – явление, при котором пища быстро перемещаться по ЖКТ. Основная опасность такого состояния заключается в риске повышенной активизации нервной системы, из-за чего появляется слабость, головокружение, тахикардия, потеря сознания. Чтобы не допустить демпинг-синдрома, питайтесь маленькими порциями.
Синдром приводящей петли
Особенности питания
В первые несколько дней человек не потребляет привычную для него пищу – ему внутривенно водят специальные растворы. Они содержат небольшое количество углеводов, жиров и аминокислот, которые необходимы для нормального функционирования организма.
Через 2-3 дня после вмешательства человеку разрешают выпивать небольшое количество жидкости: чая, компота либо отвара. Также через зонд ему вводят детское питание. Рацион расширяется лишь ко второй недели.
Очень важно соблюдать специальную диету, которая поможет не допустить развития воспалительных процессов.
Питание после вмешательства
После операции больному обеспечивают правильное и полезное питание. Очень важно, чтобы пища была мягкой и не травмировала стенки пищевода. Лучше всего употреблять супы и пюре из овощей и круп.
Вся еда готовится на пару или сварена – не допустимо потреблять жареную или копченую пищу. Постарайтесь минимизировать количество хлебобулочных изделий в рационе. Выбирайте мясо только нежирных сортов.
Постарайтесь ограничить количество растительной пищи, которая содержит грубую волокнистую структуру. Потреблять молочные продукты допустимо лишь через 2 месяца после вмешательства. Вся пища должна быть комнатной температуры – не холодная и не горячая. Необходимо полностью отказаться от сладостей, алкоголя, жирных, соленых и вредных блюд.
18+ Видео может содержать шокирующие материалы!
Источник: https://posle-operacii.ru/jivot_jkt/rezektsiya-zheludka
Особенности оперативной техники при резекционных вмешательствах по поводу гастродуоденальных язв, осложненных кровотечением или перфорацией (часть II)
Следующим после ревизии брюшной полости этапом резекции желудка является мобилизация гастродуоденального комплекса. В большинстве классических руководств по оперативной хирургии мобилизация стандартно начинается с пересечения желудочно-ободочной связки.
Мы же придерживаемся мнения авторов, рекомендующих вне зависимости от локализации язв начинать манипуляции с широкой мобилизации ДПК по Кохеру.
Помимо увеличения подвижности гастро-дуоденального комплекса, что необходимо для последующего наложения гастро-дуоденоанастомоза в случае выбора резекции по Бильрот-I, широкая мобилизация ДПК по Кохеру позволяет точно контролировать взаимоотношение анатомических структур (прежде всего – гепато-дуоденальной связки) и относительно легко верифицировать для последующего лигирования и пересечения правые желудочную и желудочно-сальниковую артерии. Критерием адекватности мобилизации ДПК по Кохеру мы считаем визуализацию оператором аорто-кавального промежутка.
В дальнейшем при мобилизации гастро-дуоденального комплекса следует руководствоваться правилом «от простого к сложному», то есть начинать разъединение тканей, максимально удаленных от язвы с постепенным приближением к патологическому очагу.
Так, при дуоденальной локализации язвы вначале проводят мобилизацию желудка по большой и малой кривизне, а затем приступают к выделению стенки ДПК в пилоро-бульбарной зоне.
При предполагаемых сложностях с выделением пилоро-бульбарного сегмента и обработкой культи ДПК (III и IV степень сложности по Guarneri) следует мобилизовать желудок до уровня резекции дистальных 2/3 или ¾, пересечь его и сформировать малую кривизну культи.
Последующее смещение отсеченной дистальной части желудка вправо и вниз позволяет получить практически циркулярный доступ к пилоро-бульбарному сегменту, что весьма облегчает выделение его стенки. При достаточной подвижности желудка его пересечение можно отложить до момента собственно резекции .
И, напротив, локализация язвы в субкардиальном отделе или верхней трети тела желудка по малой кривизне делает необходимым начало мобилизации с выделения пилоро-бульбарного сегмента и мобилизации правой половины желудка по большой кривизне.
Затем производится пересечение ДПК на 1,5 см дистальнее привратника и подготовка культи ДПК к анастомозированию или ее ушивание.
Возможность свободных тракций и ротации отсеченного от ДПК желудка значительно облегчает его мобилизацию по малой кривизне, выделение язвы, а также, что очень важно, выделение, лигирование и пересечение левой желудочной артерии.
Для максимально быстрого и асептичного пересечения желудка и ДПК следует использовать линейные сшивающие аппараты: Proximate® TLC55-10 (с возможностью одновременного рассечения тканей между рядами скрепочных швов) или Proximate® TL60-90, TX60 (производство Ethicon®), либо GIA Premium®50, ILA75 (с возможностью одновременного рассечения тканей между рядами скрепочных швов) или TA Premium®55-90, PA Premium®55-90 (производство Сovidien).
Особо ответственным и требующим высокой техники препарирования этапом мобилизации является выделение стенки пилоро-бульбарного сегмента.
Выделение стенки ДПК из рубцов следует производить с использованием прецизионной техники оперирования и соответствующего инструментария: остроконечных диссекторов, зажимов типа «москит» Холстеда, длинных препаровочных ножниц типа Нельсон-Метценбаума и Мэйо-Харрингтона, атравматичных пинцетов типа Де Бейки.
Учитывая, что работать приходиться в глубине раны, следует использовать инструменты длиной не менее 190 мм. Непременными условиями для применения прецизионной техники препарирования являются достаточная освещенность операционного поля, хорошая экспозиция и контролируемый гемостаз с постоянно «сухой» зоной оперирования.
Для лигирования мелких сосудистых ветвей применяется нерассасывающийся шовный материал 00 – 000, подаваемый оператору только на зажиме. Рассечение рубцов должно проводится в непосредственной близости от стенки ДПК малыми (2 – 3 мм) порциями, после предварительного выделения участка ткани диссектором.
Желательно пересечение ткани проводить между двумя зажимами или после предварительной биполярной электрокоагуляции, поскольку визуально отличить рубцовую ткань от ветвей гастродуоденальной или панкреатодуоденальных артерий достаточно сложно, а остановка кровотечения из этих ветвей нарушает темп операции .
Как указывалось выше, сложность выделения стенки пилоро-бульбарного сегмента при осложненных язвах определяется наличием как правило выраженного периульцерозного рубцово-спаечного процесса. При этом рассечению подвергаются как нежные плоские спайки и наложения фибрина на серозе кишки, так и плотные
плоскостные сращения между измененной стенкой кишки в зоне язвы и соседними анатомическими структурами. Плотные плоскостные наложения, обозначаемые как рубцовая мантия, непосредственно сращены со стенкой ДПК только в зоне язвенного процесса, откуда они и исходят.
Отступив от периульцерозной зоны на 1 – 1,5 см, при осторожной препаровке можно «попасть в слой» между собственно стенкой ДПК и рубцовой мантией. В дальнейшем, продвигаясь центрипетально, рассекая маленькими порциями и отслаивая рубцовую мантию, доходят но границ язвенного кратера по оральному, верхнему и нижнему его краям.
Особенно сложным этапом мобилизации является выделение задней стенки пилоро-бульбарного сегмента при кровоточащих язвах ДПК.
При выделении задней стенки дистальной части луковицы ДПК особое внимание следует уделить определению проекции гастродуоденальной артерии по ее пульсации или проследив ее путь от общей печеночной артерии.
Повреждение гастродуоденальной артерии чревато не только массивным кровотечением, но и возможностью острого ишемического повреждения правой доли печени при нередко встречающейся аномалии ее кровоснабжения.
Для идентификации гастродуоденальной артерии следует вначале выделить переднюю стенку общей печеночной артерии, рассекая листок париетальной брюшины чуть выше и параллельно верхнему краю головки поджелудочной железы. Продвигаясь по общей печеночной артерии вправо, в сторону ворот печени, определяют первую крупную (сопоставимую по диаметру с самой общей печеночной артерией) ее ветвь, отходящую вниз, в сторону головки поджелудочной железы. Данная ветвь и будет являться гастро-дуоденальной артерией.
Незапланированное вскрытие просвета ДПК происходит, как правило, в области задней стенки, по краю пенетрирующего язвенного кратера. Данная ситуация служит сигналом к поперечному рассечению передней стенки ДПК в проекции проксимального края язвы и последующей открытой обработке культи ДПК.
Учитывая, что выделение задней стенки ДПК вместе с язвенным кратером возможно только при незначительных по глубине и непенетрирующих язвах (острые и НПВП-индуцированные язвы), само наличие эндоскопически и пальпаторно определяемой глубокой пенетрирующей язвы должно послужить сигналом к пересечению ДПК на уровне орального края язвы с оставлением избытка передней стенки. Затем, продолжая отсечение стенки ДПК от верхнего и нижнего краев язвы, подходят к ее аборальному краю. При расположении большого дуоденального сосочка ниже аборального края язвы более чем на 0,8-1 см следует предпринять попытку мобилизации задней стенки в дистальном направлении на 0,4 – 0,5 см входя «в слой» со стороны верхней и нижней стенок кишки. Данный прием позволяет создать на задней стенке серозную площадку для последующего наложения гастро-дуоденоанастомоза или ушивания культи ДПК.
Следует заметить, что даже при локализации язвенного процесса в желудке и отсутствии рубцово-язвенного процесса в области проксимальных отделов ДПК, выделение стенки пилоро-бульбарного сегмента следует проводить с известной осторожностью и тщательностью.
Особого внимания заслуживает выделение задней стенки, когда при вхождении в слой рыхлой ретробульбарной клетчатки можно легко повредить многочисленные мелкие сосуды.
Их повреждение, помимо достаточно интенсивного кровотечения и формирования субсерозных гематом, может обусловить ишемизацию культи ДПК, а также повреждение паренхимы головки поджелудочной железы при избыточном использовании электрокоагуляции.
Вход в ретробульбарное пространство осуществляют со стороны верхней стенки луковицы пристеночным рассечением брюшинных листков малого сальника, со стороны нижней стенки пристеночным рассечением брюшинных листков дуодено-ободочной связки и непосредственно в орально-аборальном направлении по плоскости соприкосновения задней стенки и головки поджелудочной железы (для этого осуществляют тракцию пилоро-бульбарного сегмента выворачивающим движением вправо и вверх. Дозированными тракциями тонких зажимов расслаивают ткани по линии рассечения, визуализируют, лигируют и пересекают сосуды для создания серозной площадки 0,5-0,8 см на задней стенке ДПК. При наличии дуоденальной язвы и выраженном периульцерозном рубцовом процессе «попасть в слой» между стенкой кишки и капсулой поджелудочной железы бывает, как правило, весьма непросто. Для этого острым диссектором или москитом по предполагаемой (поперечной по отношению к длиннику кишки) линии соприкосновения кишки и капсулы поджелудочной железы проводят поэтапное выделение порций рубцовой ткани толщиной не более 2-3 мм с их последующим пересечением, двухсторонним лигированием или коагуляцией.
Мобилизация желудка по большой кривизне проводится рассечением желудочно-ободочной связки порциями на зажимах или отсечением большого сальника от поперечно-ободочной кишки в бессосудистой зоне при невозможности исключения злокачественного характера желудочной язвы.
В проксимальном направлении мобилизация при планируемой резекции дистальных 2/3 желудка завершается в зоне границы кровоснабжения правой и левой желудочно-сальниковой артерий (на 1-2 см правее последней ветки левой желудочной артерии). При планируемой резекции дистальных ¾ желудка мобилизация по большой кривизне проводится до уровня нижнего полюса селезенки.
В данном случае при мобилизации производится лигирование и пересечение 2-3 коротких артерий желудка.
В дистальном направлении мобилизация по большой кривизне проводится до уровня на 1,5-2 см дистальнее пилорического жома, при этом лигируется и пересекается правая желудочно-ободочная артерия.
В условиях выраженного рубцового перидуоденита, когда большой сальник, мезоколон и луковица ДПК оказываются плотно спаянными между собой, создается реальная угроза повреждения средних ободочных сосудов, проходящих как раз в этой зоне.
Во избежание этого осложнения следует произвести тракцию антрального отдела вверх и вперед, визуализировать поджелудочную через сальниковую сумку поджелудочную железу, передний листок мезоколон и место его перехода на ДПК.
Место прохождения средней ободочной артерии определяется пальпаторно через мезоколон по характерной пульсации или трансиллюминацией.
Для предупреждения ранения или лигирования средней ободочной артерии следует рассечь передний листок мезоколон в проекции артерии и тупым путем отслоить ткань мезоколон вместе со средними ободочными сосудами вниз и каудально. Затем из жировой ткани по нижней стенке пилоробульбарного сегмента выделяется, лигируется и пересекается правая желудочно-сальниковая артерия. Правая желудочная артерия, правая желудочная и пилорическая вены выделяются инструментом чуть выше гепато-дуоденальной связки в прекции ее дистального отдела, лигируется и пересекается.
При мобилизации малой кривизны до уровня дистальной резекции 2/3 проксимальная граница мобилизации находится на 2-3 см дистальнее пищеводно-желудочного перехода, в проекции деления левой желудочной артерии на восходящую и нисходящую ветви. В этом случае последняя выделяется в толще малого сальника, лигируется и пересекается.
При мобилизации малой кривизны до уровня дистальной резекции 3/4 проксимальная граница мобилизации находится на 1 см дистальнее пищеводно-желудочного перехода. При дистальной резекции ¾ желудка лигируется и пересекается левая желудочная артерия.
Критерием достаточной мобилизации желудка по малой кривизне при таком объеме резекции является обязательная визуализация перехода правой полуокружности пищевода на малую кривизну желудка.
Для облегчения манипуляций в ходе высокой мобилизации желудка, например при субкардиальной язве, целесообразно начать процедуру мобилизации с пересечения на зажимах левой треугольной связки печени и рассечения брюшинного листка, покрывающего переднюю стенку абдоминального отдела пищевода.
После идентификации пищевода по находящемуся в его просвете назо-гастральному зонду указательным пальцем производится его циркулярное выделение.
Взятие пищевода на держалку (силиконовая трубка или пластиковая лента) дает возможность тракций кардии и субкардиального отдела во всех плоскостях, что значительно облегчает мобилизацию и последующую резекцию желудка.
Подозрение на злокачественный характер язвы является показанием к удалению клетчатки всего малого сальника, включая клетчатку гепато-дуоденальной связки, лигированию и пересечению левой желудочной артерии непосредственно у чревного ствола со смещением клетчатки, ее окружающей, к резецируемому препарату. В данной ситуации выделение левой желудочной артерии начинают с идентификации и диссекции общей печеночной артерии над головкой поджелудочной железы в проксимальном направлении с выделением чревного ствола. После мобилизации на освобожденную от клетчатки стенку желудка по малой и большой кривизне на границе резекции накладывают по одному шву-держалке.
Очевидно, что совершенно иначе производится мобилизация при операциях по поводу кровоточащей язвы гастро-энтероанастомоза.
В данном случае рассечением более или менее выраженных спаек и плоскостных сращений следует идентифицировать переднюю стенку культи желудка, затем – его малую кривизну. После визуализации культи желудка необходимо определить ее взаимоотношения с мезоколон.
При ранее наложенном позадиободочном гастро-энтероанастомозе культя желудка или несущая анастомоз петля тонкой кишки со всех сторон фиксирована в мезоколон.
Пальпаторно или путем трансиллюминции определив месторасположение средней ободочной артерии, следует вначале острым путем, а затем, попав «в слой», малыми порциями разъединить мезоколон и стенку культи желудка. При ранее наложенном впередиободочном анастомозе необходимость в данных манипуляциях отпадает.
Освобождая малую кривизну в дистальном направлении, визуализируют зону анастомоза, непосредственно участвующую в его формировании петлю тонкой кишки.
С полной уверенностью судить о том, какая петля тонкой кишки приводящая, а какая – отводящая становится возможным только после полного освобождения участвующего в формировании анастомоза отрезка тонкой кишки от спаек, то есть проведения интестинолиза. При выделении петли тонкой кишки становится ясным, по какому методу производилась реконструкция на предыдущей операции.
Как правило, это реконструкция по Гофмейстеру-Финстереру на короткой петле с формированием шпоры у малой кривизны или по Бальфуру с межкишечным соустьем, расположенным дистальнее гастро-энтероанастомоза на 15 – 20 см.
Поскольку после ререзекции реконструктивный этап будет проводиться по методу Ру, принципиальное значение имеет идентификация приводящей к гастро-энтероанастомозу (отходящей от дуодено-еюнального перехода) петли.
Расположение участков тонкой кишки в зоне гастро-энтероанастомоза (у малой кривизны – приводящий, у большой кривизны – отводящий), тем более после реконструкции по Бальфуру – крайне ненадежный критерий. Для достоверного определения отводящей и приводящей петель необходимо выделение из спаек обоих прилежащих к гастро-энтеро- или энтеро-энтероанастомозу участков тонкой кишки до обнаружения дуодено-еюнального перехода. Идущий от дуодено-еюнального перехода участок тонкой кишки и будет являться приводящей к анастомозу петлей.
Само возникновение пептической язвы гастро-энтероанастомоза свидетельствует о недостаточном объеме ранее произведенной резекции. Нам не доводилось наблюдать пациентов с пептическими язвами анастомоза после дистальной резекции 2/3 и, тем более, ¾ желудка.
Как правило, на повторной операции определяется состояние после гемигастрэктомии или антрумэктомии, что определяет необходимость дополнительной резекции желудка, прежде всего – малой кривизны. Освобождая желудок от спаек по передней и задней стенки, дополнительно мобилизуют большую и малую кривизну до уровня резекции дистальных ¾.
При этом мобилизация малой кривизны предполагает снятие «шпоры» и, как указывалось выше, сопровождается лигированием и пересечением левой желудочной артерии.
Статья добавлена 28 апреля 2016 г.
Источник: https://volynka.ru/Articles/Text/1154
О выборе метода резекции желудка
1
Для хирургического лечения язвенной болезни двенадцати перстной кишки широкое распространение получили различные виды ваготомий.
Тем не менее, резекция желудка до сих пор остается одним из ведущих методов лечения не только хронической язвы желудка, но и язвы дуоденальной локализации.
Следует отметь, что среди множества методов резекции желудка, а их более 80, «устояли» и имеют широкое распространение лишь две: резекция желудка на короткой петле по Гофмейстеру – Финстереру и резекция с анастомозом на длинной петле с дополнительным Брауновским соустье по Бальфуру или Ру.
Одной из тяжелых болезней оперированного желудка является пептическая язва желудочно-кишечного тракта.
Если раньше возникновение пептической язвы было связано с техническими погрешностями в наложении гастроэнтероанастамоза, то в настоящее время удельный вес этих операции значительно снизился, а пептические язвы стали встречаться чаще.
По данным статистики чистота их колеблется в приделах 1-1,5 % случаев при условии технически правильно выполненной резекции желудка.
Среди причин способствующих появлению пептической язвы можно выделить: экономную резекцию желудка, резекцию для выключения без демукотизации слизистой антрального отдела, технически не верно выполняется операция. Появлению язв нередко способствует неполная ваготомия в сочетании гастроэнтероанастамозом, а также болезнь Золингера – Эллесона.
Одним из преимуществ резекции желудка по Гофмейстеру – Финстереру, так считал С.С. Юдин, желудочно-кишечное соустие постоянно омывается щелочным дуоденальным содержимым, что нейтрализует остаточную соленую кислоту. Этот фактор отсутствует при операции по Больфуру.
Щелочное дуоденальное содержимое попадает по межкишечному анастамозу в отводящую петлю, а желудочно-кишечной анастамоз остается без защиты.
Этим объясняется и то, что после реконструктивной гастродуоденопластики появляются пептические язвы у тех больных, у которых многие годы после резекции желудка их не было.
За последние 20 лет под нашим наблюдением находилось и оперировалось 113 больных с пептической язвой анастомоза. Большинство из них в свое время были оперированы по поводу язвенной болезни желудка и ДПК. Женщин было 23 мужчин 90, в возрасте от 28 до 72 лет.
Из них по два раза оперировано 21 человек, трижды — 3 и один четырежды. Выполненные операции.
Резекция желудка по Гофмейстеру – Финстереру — 48, Биллирот — I — 13, по Бальфуру — 22, наложение только гастроэнтероанастамоза – 18, экономное иссечение язвы без вагатомии — 9, у 3-х тип операции установить не удалось.
Обращает внимание большой процент пептической язвы у больных с гастроэнтероанастамозами. У 12–ти был наложен как дополнение к операции ушивание перфоративной язвы ДПК, у 2-х больных после операции Б-I развилась рубцовая структура анастомозы на фоне пептической язвы и в 4-х случаях объяснение мы не нашли.
Анализ жалоб, клинической каротины, рентгенологических и гастроскопических данных, а также выписки из историй болезней показывает, что первые симптомы пептической язвы возникли до одного года у 29 больных, от года до двух – 68 и только у 16 от 3-х до 5-ти лет.
В диагностике пептической язвы исследование желудочного сока имеет исключительно важное значение. Оно должно производиться в обязательном порядке до и после операционного вмешательства. По нашим данным разницы в кислотности желудочного сока при операциях по Бальфуру и Гофмейстер – Финстереру почти не отмечено.
Заслуживает внимание тот факт, что среди больных с пептическими язвами (14 человек), была сделана ранее резекция желудка для выключения (в настоящее время этот тип операции в клинике не практикуется) следовательно, можно предположить, что у остальных больных этой группы причиной пептической язвы являлись технические погрешности. В тоже время среди больных с пептической язвой, где был наложен анастамоз по Бальфуру — (22 пациента), экономная резекция сделана в 8 случаях, а у остальных объем резекции был вполне достаточен.
Характерна локализация пептической язвы, у всех она чаще располагалась на отводящей петле, реже в самом анатстамозе, только у 3-х больных в приводящей.
В лечении пептических язв в клинике используются операции: наддиафрогмальной ваготомии — как основное в 91% случаев, и реконструктивныые операции с восстановлением пассажа по ДПК – 17 больных. Нами отмечено, что пептические язвы образованные после резекции по Бальфуру чаще сопровождаются различными осложнениями: перфорации, кровотечения, пенитрацией таких больных было – 12 человек.
Таким образом, в лечении язвенной болезни и профилактики пептических язв имеют значения четкие показания к выбору типа операций. Объем операции зависит от секреции желудочного сока и умения хирурга в выполнении адекватной и технически правильной резекции желудка.
Библиографическая ссылка
Рябков И.А., Томнюк Н.Д. О выборе метода резекции желудка // Фундаментальные исследования. – 2007. – № 12-3. – С. 539-540;
URL: http://fundamental-research.ru/ru/article/view?id=4428 (дата обращения: 04.11.2019).
Источник: https://fundamental-research.ru/ru/article/view?id=4428
Хирургическое лечение рака желудка
- Читайте также
- ОТВЕТЫ на ВОПРОСЫ о РАКЕ ЖЕЛУДКА >>>
- Показанием к хирургическому лечению рака желудка являются установление диагноза операбельного рака желудка и отсутствие общих противопоказаний к операции.
Гастрэктомия с онкологических позиций — полное удаление желудка и всех зон регионарного метастазирования — при отсутствии опухолевых клеток по линиям пересечения пищевода и двенадцатиперстной кишки (гистологически). Гастрэктомию выполняют из абдоминального или комбинированного доступа.
Показания для абдоминального доступа:
1.локализация опухоли с экзофитным или смешанным типом роста в средней трети желудка;2.одновременное поражение дистальной и средней, средней и верхней трети желудка;3.тотальное поражение желудка;4.инфильтративный тип роста опухоли;5.
опухоли в дистальной трети желудка с метастазами в кардиальных, правых и левых желудочно-сальниковых, селезеночных, левых желудочных и поджелудочных лимфатических узлах;6.
опухоли верхней трети желудка с метастазами в правых желудочных, желудочно-сальниковых, привратниковых, поджелудочных и верхних панкреатодуоденальных лимфоузлах;7.недифференцированные опухоли.
Показания для комбинированного доступа: рак желудка с распространением на пищевод. Используется лапаротомия и боковая торакотомия слева, производимая в шестом межреберье, либо доступ по Гарлоку.
Субтотальная дистальная резекция желудка показана при экзофитном или смешанном типе роста опухоли дистальной трети желудка I, II и III стадии (T1-4 N0-2 M0).
Гастрэктомия. Операцию, как правило, выполняют из верхнесрединного чрезбрюшинного доступа. Максимальные удобства оперирования достигаются правильной укладкой больного. Ось приподнимаемого во время операции стола должна располагаться на 3-4 см выше угла, образованного реберными дугами, на уровне границы между телом и мечевидным отростком грудины.
При комбинированном доступе больного укладывают на правый бок для левосторонней переднебоковой торакотомии. Правую руку вытягивают вперед, а левую запрокидывают за голову и фиксируют к подставке.
Правая нога согнута в коленном и тазобедренном суставах, а левая вытянута. Больной лежит на боку несколько запрокинувшись назад.
Валик операционного стола должен располагаться против точки пересечения среднемышечной линии с линией предполагаемого разреза по межреберью.
При распространии опухоли желудка на нижнегрудной отдел пищевода операцию начинают либо с верхнесрединной лапаротомии, либо с косой лапаротомии и после ревизии решают вопрос о комбинированном доступе с использованием доступа по Гарлоку — дополнение косой лапаротомии торакотомией в шестом межреберье слева с пересечением реберной дуги; либо торакотомии слева в шестом или седьмом межреберье и формированием анастомоза в левой плевральной полости.
Начальный этап операции — ревизия органов брюшной полости с целью установления распространения опухолевого процесса и возможности выполнения гастрэктомии.
Мобилизацию большого сальника и отделение его от поперечной ободочной кишки начинают с рассечения желудочно-ободочной связки примерно в области средней части ободочной кишки. Желудок захватывают и выводят в рану краниально, поперечную ободочную кишку отводят в противоположную сторону.
Хирург левой рукой берет большой сальник и выводит его в рану. Желудочно-ободочная связка натягивается, и ее послойно пересекают в бессосудистой зоне. Производят мобилизацию большого сальника до печеночного угла толстой кишки.
Рассекая между зажимами ткань большого сальника, доходят до стенки двенадцатиперстной кишки. Непосредственно у самой ткани поджелудочной железы перевязывают и пересекают правые желудочно-сальниковые сосуды.
С пересечением желудочно-ободочной и привратниково-поджелудочных связок блок лимфатических узлов (привратниковые, правые желудочно-сальниковые, верхние панкреатодуоденальные) отходит к удаляемой части желудка.
Затем производят мобилизацию левой половины большого сальника до желудочно-селезеночной связки и проходящих в ней коротких желудочных сосудов.
Короткие желудочные сосуды при мобилизации желудка по большой кривизне перевязывают непосредственно у селезенки в желудочно-селезеночной связке.
Мобилизацию желудка по большой кривизне заканчивают рассечением слева от пищевода диафрагмально-желудочной связки, фиксирующей дно желудка к диафрагме.
Мобилизация малого сальника. Сальник с помощью зажимов по частям отделяют от печени и пересекают. У привратника непосредственно перевязывают правую желудочную артерию (ветвь обшей печеночной артерии). Производят лимфодиссекцию начиная с печеночных сосудов.
Следующий этап — перевязка левой желудочной артерии и вены. Все лимфоузлы с клетчаткой мобилизуют и сдвигают к желудку.
В проксимальном отделе малого сальника перевязывают восходящую ветвь левой желудочной артерии, а затем пересекают справа от пищевода диафрагмально-желудочную связку и переднюю полуокружность пищеводно-диафрагмальной связки, после чего абдоминальный отдел пищевода становится доступным для окончательной мобилизации. Его тупо обводят пальцем и вокруг него проводят резиновую держалку. Пересекают ножницами оба блуждающих нерва.
Для более полной мобилизации пищевода и удобств создания в средостении пищеводно-кишечного анастомоза производят сагиттальную диафрагмотомию по Савиных. На зажимах пересекают lig. gastrodiafragmatica и прошивают нижние диафрагмальные сосуды.
Аппаратом УО-40 на расстоянии 2 см от привратника прошивают двенадцатиперстную кишку, отсекают от нее желудок. Аппаратом УО-40 над кардией прошивают пищевод и пересекают. Желудок с сальниками и лимфоузлами удаляют.
Таким образом, в одном блоке с желудком, малым и большим сальниками оказываются группы лимфоузлов, располагающихся по ходу печеночных сосудов, левой, правой, коротких желудочных артерий, левой и правой желудочно-сальниковых артерий. Двенадцатиперстная кишка дополнительно ушивается по Русанову.
Второй этап операции — формирование эзофагоеюноанастомоза.
Известно несколько десятков способов восстановления непрерывности пищеварительного тракта после удаления желудка, но все они построены на двух основных принципах: эзофагодуоденостомии и эзофагоеюностомии.
•Прямая эзофагодуоденостомия, впервые успешно произведенная Brigham в 1898 г., хотя и представляется «физиологичной» операцией, но технически выполнима у весьма ограниченного числа больных, поэтому широкого распространения не получила.
•Эзофагоеюностомия «конец в бок» с межкишечным анастомозом по Брауну — наиболее распространенный способ реконструкции после гастрэктомии. В таком виде операция была впервые выполнена SchlofTer в 1917 г.•Эзофагоеюностомия «конец в бок» с межкишечным анастомозом по Ру стала применяться с 1947 г. по предложению Оrr.
При таком способе реконструкции создается меньшая возможность регургитации пищеварительных соков в пищевод.
Основные виды эзофагоеюноанастомоза. В зависимости от того какое положение придается кишке по отношению к поперечнику пищевода, различают горизонтальный и вертикальный эзофагоеюноанастомозы:
•Горизонтальный эзофагоеюноанастомоз «конец в бок».•Вертикальный эзофагоеюноанастомоз «конец в бок» с использованием приводящей петли для укрытия швов анастомоза (Hilarowitz, 1931).•Вертикальный эзофагоеюноанастомоз «конец в бок» с фиксацией к кишке расположенного вдоль нее пищевода специальными швами (К.П. Сапожков, 1946).
•Инвагинационный пищеводно-тонкокишечный анастомоз по Давыдову: на расстоянии 30-40 см от связки Трейтца у брыжеечного края тощей кишки накладывают 2 серозно-мышечных шва. На противобрыжеечный край и заднюю стенку пищевода накладывают 3 серозно-мышечных шва.
Вскрывают просвет кишки. Формируют внутренний ряд швов анастомоза. Двумя кулисными серозно-мышечными швами инвагинируют внутренний ряд швов в отводящий отдел кишки. Последним швом завершают инвагинацию, прикрывая переднюю стенку соустья приводящей петлей.
Субтотальная дистальная резекция желудка. В онкологической практике субтотальная дистальная резекция желудка способом Бильрот-II является наиболее распространенной операцией. Ревизию и начальную мобилизацию желудка производят так же, как при гастрэктомии, выполняемой из абдоминального доступа.
Мобилизацию и отсечение большого сальника от поперечной ободочной кишки производят вправо до печеночного угла с перевязкой правых желудочно-сальниковых артерий и вены, а влево — до коротких желудочных сосудов.
Мобилизацию желудка по малой кривизне выполняют с отсечением малого сальника непосредственно от печени.
Начальный отдел двенадцатиперстной кишки на расстоянии 1-1,5 см ниже привратника мобилизуют так, чтобы вся клетчатка с лимфоузлами отошла к удаляемой части желудка.
Правую желудочную артерию перевязывают и пересекают непосредственно у места отхождения от общей печеночной артерии. Малый сальник мобилизуют до пищевода, перевязывают и пересекают пищеводную ветвь левой желудочной артерии.
Перевязка левой желудочной артерии и вены. Все лимфатические узлы с клетчаткой сдвигают к стенке желудка. Левую желудочную артерию перевязывают и пересекают в области отхождения ее от чревного ствола.
Далее намечают линию резекции желудка. По малой кривизне она должна начинаться ниже кардии. По большой кривизне граница резекции располагается на уровне дистальных коротких сосудов желудка.
Таким образом, при субтотальной дистальной резекции желудка онкологически правильным будет удаление всего малого и большого сальников (до уровня коротких желудочных артерий) с находящимися здесь лимфатическими узлами и сосудами.
Аппаратом УО-40 на расстоянии 1,5-2 см от привратника прошивают двенадцатиперстную кишку, отсекают, дополнительно ушивают по Русанову. По линии резекции желудка прошивают желудок со стороны малой и большой кривизны с помощью аппаратов УО-40, отсекают и удаляют препарат. Накладывают дополнительные серозно-мышечные швы на малую кривизну желудка до предполагаемой зоны анастомоза.
Следующий этап — формирование анастомоза между оставшейся частью желудка и петлей тощей кишки, проведенной через окно в брыжейке ободочной кишки.
Ее располагают изоперистальтически и подшивают к задней стенке культи желудка первым рядом серозно-мышечных швов, потом накладывают непрерывный шов на заднюю и переднюю полуокружности анастомоза и второй ряд серозно-мышечных швов на переднюю стенку анастомоза.
Культю желудка укрепляют отдельными швами в окне брыжейки поперечной ободочной кишки так, чтобы анастомоз располагался ниже брыжейки.
Модификации анастомозов. После резекции дистальной части желудка непрерывность пищеварительного тракта восстанавливают одним из двух путей: соединяют культю желудка непосредственно с культей двенадцатиперстной кишки или с начальной частью тощей кишки.
Способ Бильрот-I (1881) — непрерывность пищеварительного тракта восстанавливают, соединив культи желудка и двенадцатиперстной кишки анастомозом «конец в конец».
Способ Бильрот-II (1885) — культю желудка и культю двенадцатиперстной кишки закрывают швами наглухо, а непрерывность пищеварительного тракта восстанавливают путем наложения анастомоза между культей желудка и начальным отделом тощей кишки. При этом пища, минуя двенадцатиперстную кишку, поступает непосредственно в тощую.
В настоящее время применяют различные модификации этого способа:
1.Способ Рейхеля-Полиа (1908, 1911) — культю двенадцатиперстной кишки зашивают, а культю желудка не зашивают и на всю ширину просвета анастомозируют с начальной петлей тощей кишки, проведенной через отверстие в брыжейке толстой кишки.2.
Способ Ру (1893) — дуоденальную культю зашивают наглухо, а культю желудка анастомозируют с отводящим концом пересеченной тощей кишки, приводящий конец которой У-образно соединяют соустьем с отводящим концом кишки на 15-20 см ниже желудочно-кишечного анастомоза.3.
Способ Бальфура (1917) — желудочно-кишечный анастомоз накладывают на длинной петле тощей кишки, добавляя межкишечное соустье по Брауну.
4.Способ Гофмейстера-Финстерера (1896), или Спасокукоцкого-Финстерера (1914), или Спасокукоцкого—Вильмса, сейчас применяют чаще всего. Двенадцатиперстную кишку закрывают наглухо.
Культю желудка закрывают только частично со стороны малой кривизны и анастомозируют с короткой петлей тощей кишки, проведенной через отверстие в брыжейке поперечной ободочной кишки. Приводящую к анастомозу часть кишки подшивают к культе желудка со стороны малой кривизны.
Этим укрепляется наименее прочное место швов анастомоза — на стыке их со швами культи желудка и, кроме того, создается своего рода клапан, препятствующий поступлению содержимого желудка в двенадцатиперстную кишку.
Операция в модификации по Бильрот-I. Многолетний опыт хирургов показал, что:
1.резекция способом Бильрот-I опаснее;2.при раке она менее радикальна;3.состояние больных, перенесших это вмешательство, не лучше, чем после резекции, выполняемой способом Бильрот-II.
- Операцией выбора следует считать субтотальную дистальную резекцию по Бильрот-П, так как этот способ не сложен технически, связан с наименьшим риском и позволяет всегда сделать операцию наиболее радикально.
- Требования к анастомозу: наиболее распространена резекция желудка с наложением анастомоза путем подшивания культи желудка в бок тощей кишки способом Бильрот-II.
Анастомоз должен быть сформирован так, чтобы обеспечивалось беспрепятственное опорожнение желудка через отводящую петлю тощей кишки и предотвращалась возможность поступления желудочного содержимого в приводящую петлю.
Содержимое двенадцатиперстной кишки должно свободно поступать в желудок по приводящей петле.
Наиболее полно отвечает этим требованиям позадиободочный анастомоз на короткой петле тощей кишки с образованием своего рода клапана путем подшивания к малой кривизне желудка стенки приводящей петли выше анастомоза (по Гофмейстеру-Финстереру).
Такая конструкция анастомоза имеет ряд достоинств:
1.дуоденальное содержимое поступает через приводящую петлю в желудок;2.меньше возможность эвакуаторных расстройств;
3.при короткой петле эвакуация из двенадцатиперстной кишки происходит свободно и нет застоя содержимого (условия для заживления культи двенадцатиперстной кишки более благоприятны, чем при анастомозе на длинной петле).
- ЗАПИСЬ НА КОНСУЛЬТАЦИЮ>>>
- +7 (921) 951 — 7 — 951
Источник: http://www.kostyuk.ru/opukholi_zheludka/khirurgicheskoe_le.html